Enzymkrøll gjorde at smertestillende ikke virket
Gjennom mange år med smerter hadde Line Bergram Aas svært liten effekt av den smertestillende behandlingen hun fikk. Så viste det seg at hun har redusert aktivitet i enzymet CYP2D, som gjør at noen sterke smertestillende medikamenter ikke fungerer.
Line har ankyloserende spondylitt (Bekhterevs sykdom) og etter noen år utviklet hun også fibromyalgi. Hun har vært gjennom det meste av medikamentell behandling i forhold til AS-diagnosen. Blant annet har hun testet omtrent alt som er tilgjengelig av biologiske varianter.
– Alle de biologiske medisinene har virket, men etter en stund har effekten avtatt. For snart fire år siden fikk jeg teste Cosentyx, noe som fortsatt har god effekt på plagene i forbindelse med AS, forteller hun.
Redd for smertestillende
Etter mange år med revmatisk sykdom har hun imidlertid fått mye andre smerter, som denne typen medisiner ikke hjelper på. Som mange andre har Line hatt en frykt for sterke smertestillende medisiner. Hun har vokst opp med en mor med senskader etter polio og kroniske smerter. Moren har i alle år vært medlem av Foreningen for kroniske smertepasienter, så temaet smerter har alltid vært snakket om hjemme hos dem. Ikke minst dette med medisiner – og det å holde seg unna sterke smertestillende medikamenter.
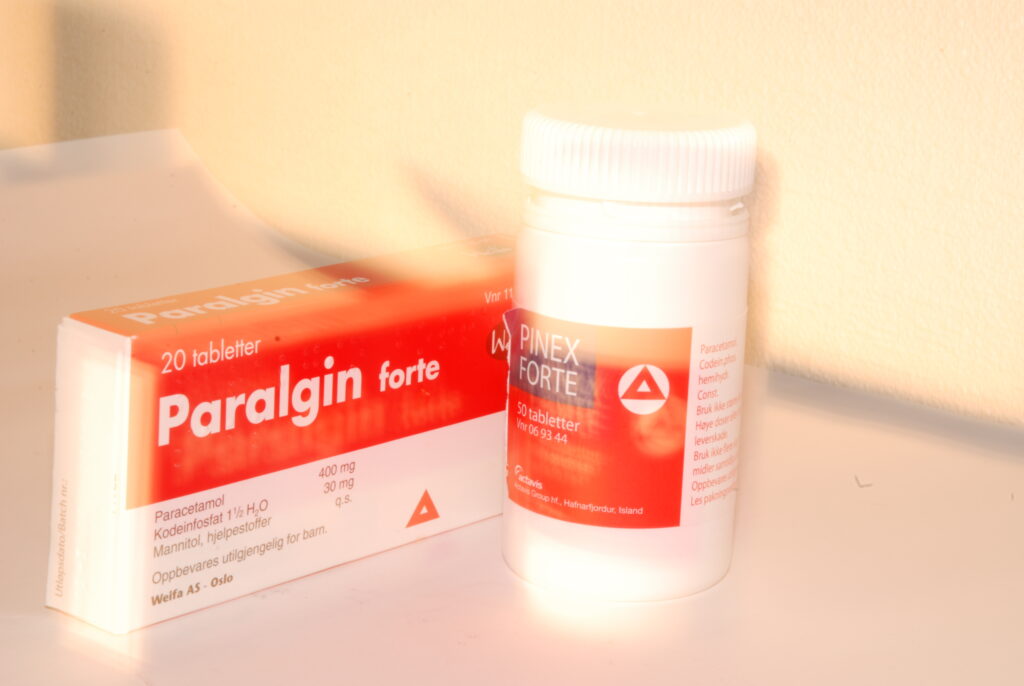
– Jeg har alltid vært redd for denne typen medisiner, og har hørt mye om avhengighet og den typen problematikk. Da jeg fikk AS-diagnosen i 2011 gikk jeg hos en privat revmatolog. Han nærmest kastet bokser med Paralgin Forte etter meg. Han skrev ut bokser med hundre stykker om gangen. Om jeg sa at jeg fortsatt hadde vondt, skrev han bare ut mer, opptil en gang i måneden, forteller hun oppgitt.
LES OGSÅ: Smertetype avgjør behandlingstype
Kort rusfølelse
Line tålte ikke den medisinen. Hun hadde mange bivirkninger, og svært liten effekt.
– Jeg spiste ikke alt han skrev ut til meg. Denne smertestillende medisinen hadde kort virkningstid, bare ti minutter med en form for rusfølelse, og så var det borte. Det ga meg ingen smertelindring, forklarer hun.
Revmatologens forskrivning var rett og slett ikke forsvarlig. Line truet med å melde vedkommende til Helsetilsynet. Hun undersøkte andre alternativer, og fikk komme inn hos en revmatolog ved Sørlandssykehuset i Kristiansand.
Mangler et enzym
I skiftet mellom den private revmatologen og sykehusrevmatologen fikk hun også tilbud om et to ukers opphold ved Nasjonal behandlingstjeneste for revmatologisk rehabilitering (NBRR) på Diakonhjemmet sykehus i Oslo. De tilbyr rehabilitering og utredning for de som har inflammatorisk revmatisk sykdom med et komplekst sykdomsbilde og/eller sammensatte problemstillinger. Rehabiliteringen innebærer å styrke pasientens muligheter for en bedre hverdag. Hva det innebærer for den enkelte vil variere, men det er pasientens egne behov og mål som gir oppholdet retning.

– Det ble min redning! De oppdaget at jeg hadde utfordringer med et enzym som kalles CYP2D6. Det gjør at jeg ikke tar opp medisiner med virkestoffene kodein og tramdol med like god virkning som de som har full aktivitet i dette enzymet. Medisiner som Paralgin Forte og Nobligan blir nedbrutt raskt i kroppen min. Dermed er effekten av dette virkestoffet ekstremt kort, men bivirkningene er like store. Da skjønte jeg jo hvorfor jeg aldri hadde hatt god erfaring med de smertestillende medisinene, forteller hun.
Avdekkes ved blodprøve
Det er ikke så kjent at en liten andel av befolkningen har annerledes aktivitet i CYP2D6. Det er ganske vesentlig at både pasienten selv, og legene man benytter, vet om dette. Tilstanden vil blant annet ha store konsekvenser i forbindelse med operasjoner, om man ikke vet at man bryter ned denne typen medikamenter hurtigere enn normalt.
Det kreves ikke undersøkelse ved spesialiserte sykehus for å finne ut av dette. Enzymaktiviteten kan avdekkes enkelt med en blodprøve tatt hos fastlegen, men det kan virke som om fastlegene ikke ser ut til å være klar over at noen har denne problematikken. Dermed skrives det ut mer og mer smertestillende, i høyere og høyere doser, uten effekt og med risiko for avhengighet for de pasientene det gjelder.
Gråt av lettelse
Ved NBRR fikk Line teste ut nye smertestillende medisiner. De måtte finne noe som ble tatt opp av andre enzymer i kroppen.
– Jeg fikk teste Norspan-plaster. Da gråt jeg i et helt døgn. For første gang opplevde jeg å være smertefri! sier hun.
Dette depotplasteret inneholder virkestoffet buprenorfin, som tilhører gruppen legemidler som kalles sterke analgetika/smertestillende midler. Plasteret varer i syv dager og lindrer moderate, langvarige smerter der det er behov for et sterkt smertestillende middel. Det finnes i syv ulike styrker, hvor 5 mikrogram er den laveste dosen og 40 mikrogram er den høyeste.
LES OGSÅ: Revmatikere og sterke smertestillende medisiner
Snudde livet på hodet
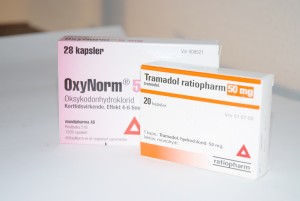
Line fikk også teste Oxycodone og OxyNorm (oksykodonhydroklorid). Oxycodone er en depottablett med tolv timers virkning. Dette er et sterkt, sentralvirkende smertestillende middel som tilhører legemiddelgruppen opioider. Oxycodone brukes til behandling av sterke smerter som kun kan behandles tilfredsstillende med slike opoidanalgetika.
Oxynorm er en korttidsvirkende variant av denne, som har effekt i inntil åtte timer. De to opioidene finnes i tre ulike styrker på 5mg, 10mg og 20mg.
– Begge disse hadde jeg veldig god effekt av – i flere timer – kontra det jeg hadde erfart med Paralgin Forte. Jeg fikk ingen rusfølelse eller bivirkninger, forteller hun.
Da Line ble skrevet ut fra rehabiliteringsoppholdet var hun rustet med en ny bunke med resepter og et helt annerledes liv.
– Dette snudde livet mitt på hodet og gjorde det mulig å leve igjen, smiler hun.
Line føyer til at det er viktig å behandle hele mennesket, og alle de plagene man opplever, når man har denne typen diagnoser.
– En ting er å ha god behandling for den revmatiske delen, med redusering av betennelse og øke bevegeligheten. I løpet av et langt liv med denne typen sykdom får vi imidlertid skeivstillinger, belastningsskader, muskelspenninger og kroniske smerter. Dette må også behandles for at vi skal kunne fungere i hverdagen, påpeker hun.
Smerter uten betennelse
Hun er ikke alene om å tenke dette, for også revmatologiforskere har begynt å se på smerteproblematikken til denne pasientgruppen. Et eksempel er en studie presentert på den store revmatologikongressen EULAR i 2019. Der la svenske forskere fram funn om at selv ved lav forekomst av betennelse, rapporterer en stor andel pasienter med psoriasisartritt (PsA) om et uakseptabelt smertenivå det første året de får biologisk behandling.
– At pasienter med spondyloartrittsykdom kan oppleve smerte, selv når betennelsene er under kontroll, har det ikke vært så mye snakk om, skriver forskerne.
De konkluderer med at det er et betydelig behov for alternative behandlingsstrategier for de berørte pasientene, og at legene må bli mer opptatt av dette med smertelindring utover det å dempe betennelse.
Smerte tar all energi
Selv om Line nå har fått på plass behandling som hjelper på både AS-symptomene og smertene, har hun møtt på et annet hinder. Det er holdningen samfunnet har til de som bruker denne typen medisiner. Hun er oppgitt over hvordan man blir møtt om man er åpen om hva man bruker av smertestillende. Det gjelder både i møter med helsevesenet, med medpasienter eller generelt i samfunnet.
– I dag skal visst alle tenke seg smertefri! Om jeg hører om kognitiv smertelindring en gang til, spyr jeg. Det er ikke sånn at man bare kan tenke seg bra. Man må også ha en effektiv smertelindring i bunnen, før man kan jobbe med tankemønster og følelser, sier hun.
Line påpeker at det å ha smerter påvirker så mye at det går utover hvordan man mestrer livet.
– Det er en helhet. Uansett om man sliter fysisk eller psykisk, har konflikter i arbeidslivet eller på hjemmebane, så klarer man ikke å takle det om kroppen ikke er med. Det tar all energi å håndtere kroniske smerter, og da er det ikke mer krefter igjen til å ta tak i andre problemområder i livet. Derfor er det alfa og omega at man får riktig smertelindring, sier hun.
Det finnes spesialiserte smerteklinikker, men alle har ikke mulighet til å reise dit. For noen er det for langt, for andre blir henvisningen avvist. Kapasiteten er ikke stor nok.
– De fleste er prisgitt fastlegesystemet der de bor. Det er så tydelig at dette med sterke smertestillende medisiner er et sårt punkt hos legene. Mange fastleger nekter å skrive ut sterke opioider og morfinpreparater. Det er klart det er viktig å vurdere hvert enkelt tilfelle, men noen har faktisk behovet for denne typen medisiner. Da bør de få det – uten å bli stemplet som rusmisbrukere, legger hun til.
LES OGSÅ: Manglende sexlyst – bivirkninger av medisiner eller sykdommen?
Turte å ta på seg ansvaret
Line forteller at hun er heldig som har en fastlege som forstår situasjonen og støtter henne hele veien. Hun vet at det etter endringen i anbefalingene til fastlegene, om det å skrive ut denne typen medikamenter, er mange som sliter med å få legen til å skrive ut sterke smertestillende medisiner.
– Min fastlege jublet sammen med meg da jeg kom tilbake fra NBRR, og de endelig hadde funnet noe som virket. Han er ikke redd for å skrive ut denne type medikamenter, og han er ikke redd for å ta ansvaret og sørge for oppfølgingen rundt disse såkalte vanedannende medisinene. Han ser at jeg nå har mye bedre livskvalitet og effekt, når jeg kan administrere medisinen selv. Han ser også at jeg håndterer godt å ta ansvaret på egenhånd, forteller hun.
Det betyr ikke at han lar henne seile sin egen sjø. Fastlegen og Line har hatt samtaler rundt hvem som er ansvarlig for hva, og han følger opp jevnlig.
– Jeg har ansvaret for den daglige håndteringen, men han har ansvar for å følge med på hvordan jeg bruker medisinene og mengden som skrives ut. Jeg er hos legen min en gang i måneden, så vi har begge full kontroll på hva som brukes og effekten jeg har, sier hun.
Stigma og mistro
Line forteller at hun stadig blir møtt med skepsis og mistro når det kommer fram at hun bruker denne typen medikamenter. Dette stigmaet ønsker hun at skal forsvinne. Hun håper mer kunnskap om emnet vil hjelpe på problemet.
– Det er tydelig at det er mange leger som ikke vil ta ansvar for å ha pasienter på denne typen medisiner. I sommer møtte jeg på en vikarlege som ikke ville fylle på den vanlige resepten min med Oxycodone. Han tok seg ikke bryet med å sjekke journalen min og skrev ut Nobligan istedenfor. Slike tramadolprodukter kan jeg ikke bruke, da det gir meg voldsomme bivirkninger på grunn av manglende aktivitet i enzymet. Han mistror altså den jobben legene mine og jeg har gjort gjennom mange år for å finne noe som fungerer, og forskriver heller noe som er farlig for meg. Det var en skremmende erfaring. Jeg er ressurssterk og har mye kunnskap, men hva med alle dem som ikke har det? Får de den smertelindringen de trenger? sier hun spørrende.
Regulerbart virkemiddel
Hun har gått litt opp og ned i dosering på medisinene disse årene, basert på hvordan smertesituasjonen har vært. Hun startet på 3 mikrogram med smerteplasteret, og økte til 5 mikrogram for to år siden. I tillegg har hun en jevn dose med Oxycodone på 10 mg.
– Jeg fikk vite av legen at de ti milligrammene er tilsvarende mengde virkestoff som det er i en Paralgin Forte. For meg er denne medisinen et mye mer regulerbart virkemiddel i min smertehåndtering. Jeg vet hvor lang tid det tar før jeg har effekt, og når den avtar. Jeg vet når jeg kan kjøre bil og når jeg ikke kan det. For meg er dette mye enklere å forholde meg til enn noe som gir meg masse bivirkninger og lite virkning.
Ulike holdninger
I helsesammenhenger opplever hun å møte hevede øyenbryn når hun sier at hun benytter disse produktene.
– Selv til helsepersonell må jeg forklare problematikken med denne enzymaktiviteten. Nå har jeg sørget for at dette står om meg alle steder, med tanke på nødstilfeller. Det handler om at jeg må få riktig smertelindring om det skulle oppstå akutte situasjoner. Jeg stoler ikke på at denne informasjonen er tilgjengelig øverst i alle mine journaler i helsevesenet, sier hun.
Line er også litt oppgitt over medpasienter hun møter, når de får vite at hun bruker denne typen smertelindring.
– Når jeg snakker med mine medknokkelkrigere møter jeg gjerne to holdninger. Noen er livredde denne typen medikamenter, enten fordi de har lest om avhengighetsepidemien i USA, eller de har sett Netflix-filmen om den. Dette til tross for at de selv hiver innpå med andre medisiner som kan være avhengighetsskapende. Andre forteller meg at de også har vondt i ryggen og spør om å få prøve en av mine piller. Det er selvfølgelig helt uakseptabelt, og jeg ber dem oppsøke legen sin. Informasjon om denne typen medisiner skal komme fra riktige kilder, ikke meg som medpasient. Det er der de vil få trygg og god informasjon og noen som kan følge dem opp riktig.
Hun innrømmer at hun har blitt forsiktig med å si så mye om de medisinene hun bruker, eller legge igjen spor etter det.
– Jeg merker at jeg har blitt mer redd for å legge fra meg tomme pillebrett og medisinbokser i søpla noen steder, som på jobb eller når jeg er på besøk hos noen. Jeg tar det heller med meg hjem og legger i mitt eget søppel. Det har blitt så mye snakk om denne typen medisiner og det har blitt så mye stigmatisering rundt det.
LES OGSÅ: Smertelindring med elektrisitet
I arbeid igjen
Det er heller ikke noe hun snakker med de fleste om. Da må det være med folk hun treffer på med kunnskap om fagområdet, hvor det blir naturlig å snakke om det. Men hun opplever at hun stadig må opplyse medpasienter om problematikken med CYP2D6. Derfor vil hun være åpen om egen situasjon, og fortelle om sine opplevelser i Spondylitten. Hun håper det kan bidra til at flere får kunnskap om emnet.
– Dette er egentlig noe legestanden burde være mer opplyst om, siden det er de som skriver ut disse medisinene til oss. Jeg erfarer imidlertid at det er vi pasienter og pasientorganisasjonene som må bidra til å få ut kunnskapen til de som bruker medisinene, spesielt til de som har dårlig effekt av den smertestillende behandlingen de får. Om de har kunnskapen kan de selv be legen om å sjekke denne blodprøven, sier hun.
Line forteller at riktig smertelindring gjør at hun nå er tilbake i 50 prosent jobb.
– Jeg fungerer i hverdagen og jeg kan være med og bidra igjen. Det må ha en samfunnsnytte som er mye større enn risikoen for at jeg skal bli avhengig. Det å gi mennesker i slike situasjoner balanse i livet, og mulighet til å leve livet på best mulig måte, må da være viktigere enn noe annet, avslutter hun.
Denne artikkelen er hentet fra Spafo Norges medlemsblad Spondylitten 1-22. Det er kun noen av artiklene våre som legges ut åpent på nett.